Es geht weiter mit Teil 4 unserer „Hybrid-Closed-Loop, Marke Eigenbau“-Artikelreihe. Lest dazu zunächst auch:
- Teil 1: Was ist dieser Loop?
- Teil 2: Welche Komponenten benötige ich?
- Teil 3: Welche DIY-Lösungen gibt es aktuell?
Heute berichtet Steff (diabetes-leben.com) über ihre eigenen Erfahrungen mit DIY-Loopen. Seit einem halben Jahr testet sie selbst AndroidAPS und seit einiger Zeit auch Loop mit OmniPod (<- dazu im nächsten Teil unserer Artikelserie mehr).
Ein wichtiger Hinweis vorweg: Closed-Loop-Systeme, sprich vollautomatische Systeme, die wie eine künstliche Bauchspeicheldrüse funktionieren, sind in Deutschland noch nicht offiziell für Diabetiker zugänglich, wenn auch bereits sehr weit in der Entwicklung. Hybrid-Closed-Loop-Systeme der Marke Eigenbau entstehen in Eigenverantwortung technisch versierter Diabetiker! Alles geschieht auf eigene Verantwortung. Auch Ärzte dürfen einen nicht zum Verwenden eines solchen Systems raten. Man nutzt die Insulinpumpe beim DIY-Loopen anders als vom Hersteller vorgesehen. Deshalb kann man bei einem Systemversagen nicht den Pumpen- oder CGM-Hersteller zur Verantwortung ziehen. Dieses Haftungsproblem solltet ihr sehr ernst nehmen.
Selbsttest AndroidAPS
Ich (Steff) habe nun seit über 22 Jahren Diabetes Typ 1 und habe seit jeher eigentlich nichts an neuen möglichen und offiziellen Diabetes-Therapiemaßnahmen ausgelassen. Aktuell teste ich nun die „inoffiziellen“ DIY-Loop-Systeme Android APS neben LOOP mit OmniPod. Heute berichte ich zunächst über meine persönlichen (!!!) Erfahrungen mit AndroidAPS, da ich dieses System bereits länger und ausgiebiger getestet habe:
Warum habe ich mich fürs DIY-Loopen entschieden?
Im Großen und Ganzen war ich zwar mit meiner bisherigen Diabetes-Einstellung zufrieden, dennoch gab es zwei Knackpunkte, bei denen ich mir durch den Einsatz eines DIY-Closed-Loop-Systems Verbesserung erhoffte. Zum einen hatte ich nachts zwischen 2 und 5 Uhr häufig mit Blutzuckerspitzen zu kämpfen. Die Betonung liegt hierbei auf „häufig“, da eine Regelmäßigkeit nicht vorhanden war. Ein weiteres Problem bei mir sind starke Blutzuckeranstiege nach dem Sport, insbesondere nach anaeroben Trainingseinheiten.
Installation und Einrichtung
Die Installation und Einrichtung gestaltete sich dank detaillierter und verständlicher Dokumentation in deutscher Sprache recht einfach: Der gesamte Prozess vom ersten Download bis zum ersten Aufruf der Bedienoberfläche dauerte knapp ca. eineinhalb Stunden. Ein gewisses technisches Grundverständnis wird aber vorausgesetzt.
„Open Loop“-Modus
Eine Besonderheit von AndroidAPS sind die Zielvorgaben: In einer Art Tutorial muss der Anwender über mehrere Wochen hinweg Ziele erfüllen, um Funktionen freizuschalten. In den ersten Tagen lief AndroidAPS aus diesem Grund im „Open Loop“-Modus. Das heißt, dass die App lediglich Therapie-Empfehlungen gibt, der Anwender sie aber selbstständig ausführen muss. Auf diese Weise ist sichergestellt, dass man sich mit der App auskennt, bevor man ihr seine Gesundheit anvertraut.
Bedienoberfläche und Möglichkeiten
Die Bedienoberfläche von AndroidAPS ist zwar nicht besonders schön, aber zweckmäßig. Nach kurzer Einarbeitung findet man sich gut zurecht. In der Hauptansicht werden standardmäßig wichtige Daten wie der Blutzuckerverlauf oder die abgegebene Insulinmenge grafisch und als Text dargestellt. Gut ist, dass man immer sieht, was der Loop im Augenblick tut, also um wie viel Prozent die abgegebene Insulinmenge verändert wurde und für wie lange. Manuelle Eingriffe wie die Bolusabgabe bei Mahlzeiten oder die Eingabe eines temporären Blutzuckerziels beim Sport gehen schnell von der Hand.
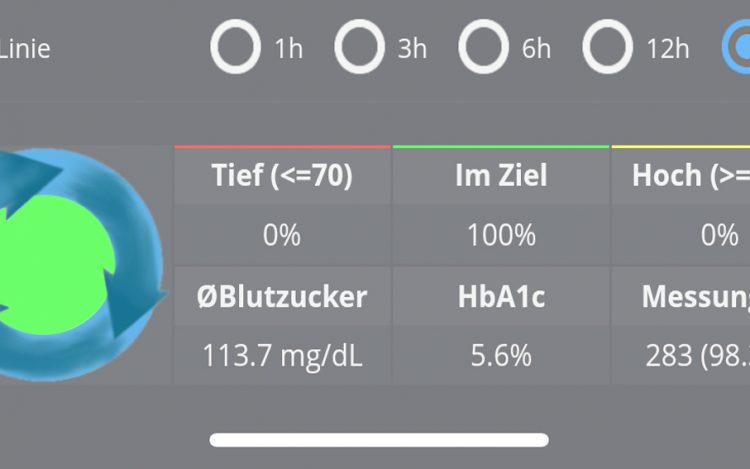
Und wie wirkt sich der Loop auf meine Blutzuckerwerte aus?
Seit ich loope verbringe ich fast jede Nacht mit Blutzuckerwerten im Zielbereich, mehr muss ich dazu wohl nicht sagen ;). Hier hat der Loop alle Erwartungen erfüllt. In ruhigen Nächten läuft die Basalrate mit wenigen Anpassungen durch, in „Spitzen“-Nächten reguliert der Loop ordentlich dagegen und das mit Erfolg. Vorbei sind die Zeiten, in denen ich nachts mit katastrophalen Werten aufgewacht bin und mich mühsam runtergespritzt habe. Meine Blutzuckerspitzen nach dem Sport sind leider nach wie vor vorhanden, auch wenn Sie dank Loop nun deutlich harmloser ausfallen und weniger manuelle Eingriffe erfordern. Hier bin ich noch am Tüfteln und der Loop bietet einem dafür allerlei Stellschrauben.
Die Vorteile des Loops liegen auf der Hand und lassen sich kurz zusammenfassen: Mehr Werte im Zielbereich bei weniger manuellen Eingriffen. Neben den handfesten Fakten in Form besserer Werte ist auch das neue Gefühl von Sicherheit ein wichtiger Aspekt. Ist der Loop erst mal richtig eingestellt und hat man ein gewisses Grundvertrauen aufgebaut, muss man sich vor massiven Entgleisungen, egal in welche Richtung, nicht mehr fürchten. Dennoch muss man sich auch im Klaren darüber sein, dass ein Loop nicht gleichbedeutend mit einem Diabetes-Autopiloten ist. Einfach anschalten und laufen lassen führt in den seltensten Fällen zum Ziel.
Würdest du lieber ein offizielles System nutzen?
Oft werde ich gefragt, ob ich keine Bedenken und Sorge habe, ein System zu nutzen, das offiziell so nicht zugelassen ist… Mir ist bewusst, dass die Verantwortung derzeit vollständig bei mir bzw. den „Loopern“ liegt. Hersteller können nicht zur Verantwortung gezogen werden, wenn ihre Hardware anders genutzt wird als von ihnen vorgesehen ist. Mediziner dürfen den Einsatz der Systeme weder empfehlen noch unterstützen. Krankenkassen leisten zwar bei offiziell zugelassenen Systemen und Geräten Unterstützung, werden sich bei Unfällen mit Selbstmach-Systemen jedoch ebenfalls tunlichst heraushalten.
Dennoch loope ich, weil mir meine Gesundheit am Herzen liegt, meine Blutzuckerwerte deutlich besser sind als vorher, mir der Loop im Alltag ein Stück weit mehr Sicherheit gibt, in dem er eben automatisch Insulin abgibt oder rausnimmt, wenn meine Blutzuckerwerte sich erhöhen oder absinken. Wenn so ein Automatismus bereits möglich ist, warum sollte ich ihn nicht nutzen, wenn es mir so viel mehr Lebensqualität schenkt? Das es keine Unterstützung durch Hersteller und Ärzte gibt, fällt nicht so schwer ins Gewicht: Bei Problemen, Fragen oder Anregungen hat die erfahrene Loop-Community ein offenes Ohr, hilft und unterstützt rund um die Uhr. Es ist ein Geben und Nehmen ohne finanzielles Interesse.
Pharmaunternehmen arbeiten bereits mit Entwicklern aus der DIY-Community zusammen…
Ich bin dennoch sehr gespannt, wie sich Akzeptanz und rechtliche Stellung von „Looping“ auch hierzulande verändern wird, wie schnell sich kommerzielle Closed-Loop-Systeme verbreiten und wie sie Diabetes-Management vereinfachen — und uns bei unserem 24-Stunden-Job unterstützen.
Positiv hervorzuheben ist, dass viele Medizintechnik-Unternehmen Entwickler aus der DIY-Community mit einbeziehen. Auf diese Weise fließen die mit den Open-Source-Lösungen gesammelten Erfahrungen in die Entwicklung offizieller Systeme ein. Die Frage ist, ob diese die gleichen Möglichkeiten bieten wie aktuelle DIY-Lösungen. Durch strenge Richtlinien zur Zulassung neuer Therapie-Hilfsmittel ist zu befürchten, dass die Algorithmen der kommerziellen Lösungen weniger individuell anpassbar arbeiten. Zwar sind strenge Richtlinien grundsätzlich nicht verkehrt und für Haftung und Qualitätssicherung wichtig, doch stehen sie dem technischen Fortschritt und den damit verbundenen Möglichkeiten der Diabetiker leider noch im Weg.