Nach Teil 1 folgt nun… richtig ;), Teil 2 unserer Artikelserie „Hybrid-Closed-Loop-Systeme, Marke Eigenbau…“. Wir geben Antwort auf die Frage „Welche Komponenten benötige ich für ein Hybrid-Closed-Loop-System der Marke Eigenbau?“ In Teil 1 habt ihr ja bereits erfahren, was dieser Loop 😉 eigentlich ist, von dem jetzt alle sprechen. Damit haben wir zunächst erstmal etwas Licht ins Dunkel gebracht und setzen nun unsere Artikelserie fort. Ihr werdet heute erfahren, welche Komponenten für ein Hybrid-Closed-Loop der Marke Eigenbau erforderlich sind.
Ein wichtiger Hinweis vorweg: Closed-Loop-Systeme, sprich vollautomatische Systeme, die wie eine künstliche Bauchspeicheldrüse funktionieren, sind in Deutschland noch nicht offiziell für Diabetiker zugänglich, wenn auch bereits sehr weit in der Entwicklung. Hybrid-Closed-Loop-Systeme der Marke Eigenbau entstehen in Eigenverantwortung technisch versierter Diabetiker! Alles geschieht auf eigene Verantwortung. Auch Ärzte dürfen einen nicht zum Verwenden eines solchen Systems raten. Man nutzt die Insulinpumpe beim DIY-Loopen anders als vom Hersteller vorgesehen. Deshalb kann man bei einem Systemversagen nicht den Pumpen- oder CGM-Hersteller zur Verantwortung ziehen. Dieses Haftungsproblem solltet ihr sehr ernst nehmen.
Welche Komponenten benötige ich für ein Hybrid-Closed-Loop-System der Marke Eigenbau?
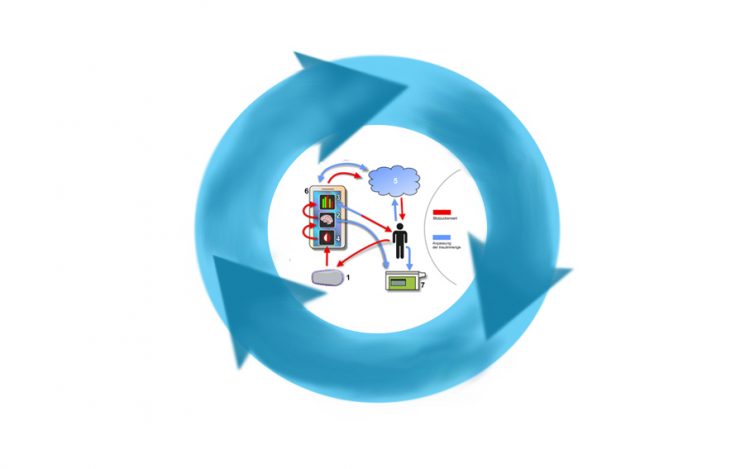
Auch wenn im alltäglichen Sprachgebrauch ein „Closed-Loop-System“ oft mit der Software gleichgesetzt wird, welche die Algorithmen bereitstellt, muss man eigentlich die Gesamtheit aller am Regelkreis beteiligten Komponenten beim Loopen betrachten. Grundsätzlich bestehen alle derzeit verfügbaren Do-It-Yourself (DIY)-Loop-Lösungen aus den gleichen Komponenten, und um genau die soll es heute gehen. Dazu haben wir eine Skizze angefertigt, welche die nötigen Komponenten veranschaulicht. Darunter findet ihr alle Komponenten beschrieben:
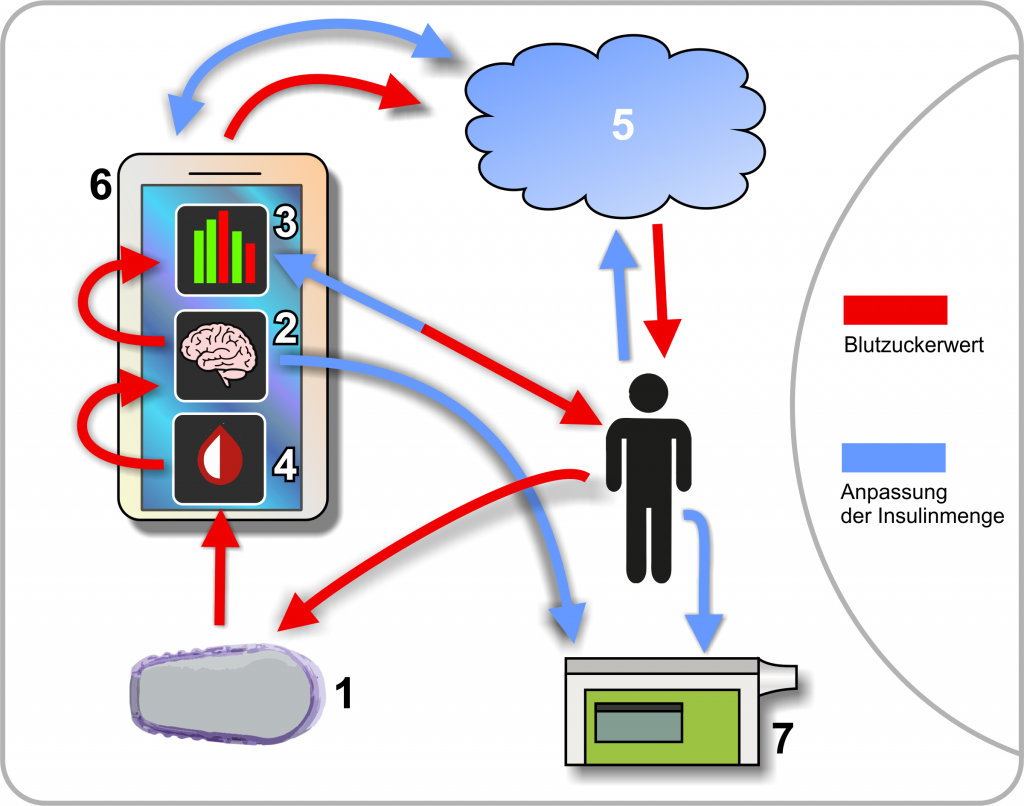
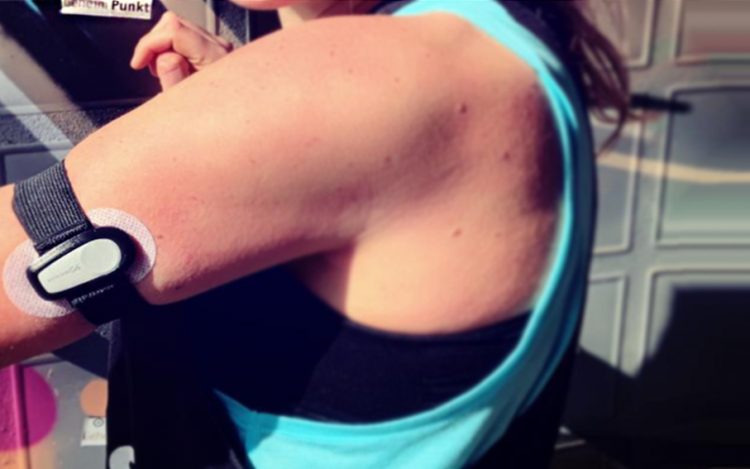
- Ein CGM-System zur Messung der Glukosewerte.
- Eine kompatible Insulinpumpe, die auf Basis der über die Software ermittelten Werte, die Insulinzufuhr zuschalten und senken kann.
- Optional eine Cloud-basierte Software, um die Daten den beteiligten Geräten und dem Anwender zur Verfügung zu stellen.
- Hardware zur Ausführung der Software, etwa ein Mini-Computer oder ein Smartphone.
Loop-Software auf dem Smartphone, bestehend aus: - Komponente zur Kommunikation mit dem CGM-System (in der Regel eigenständige Anwendung).
- Kernkomponenten: Algorithmus zur Berechnung der abzugebenden Insulinmenge auf Basis der gemessenen Glukosewerte und weitere Faktoren; Komponenten zur Kommunikation mit der Insulinpumpe und der Cloud.
- Bedienoberfäche zur Einrichtung, Visualisierung und für manuelle Eingriffe (6. und 7. sind bei den meisten Lösungen in einer Anwendung kombiniert).
Damit wisst ihr grundsätzlich, welche Komponenten für ein Hybrid-Closed-Loop der Marke Eigenbau erforderlich sind, allerdings noch nicht welche ihr für die einzelnen aktuellen DIY-Systeme benötigt, bzw. welche Lösungen es bisher überhaupt gibt und wie sie sich unterscheiden. Teil 3 unserer „Hybrid-Closed-Loop, Marke Eigenbau“-Serie folgt in Kürze und wird sich genau dieser Thematik widmen und euch einen Überblick darüber verschaffen.